Calle 2 N° 609 entre 44 y 45 – La Plata – Bs. As. Tel: (0221) 483-1503 / 526-2112 E-mail: institutooftalmologicoplatense@gmail.com
Catarata
La catarata es una opacidad del cristalino del ojo. Cuando vemos algo, los rayos de luz viajan a nuestro ojo a través de la pupila y se enfocan sobre la retina (una capa de células sensibles a la luz en la parte posterior del ojo), por medio del lente. El lente debe ser transparente con el fin de poder enfocar la luz adecuadamente sobre la retina. La condición de opacidad o enturbiamiento del lente es llamado catarata.
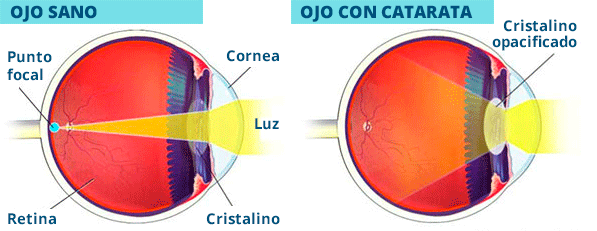
Si su visión se ha vuelto borrosa, turbia o débil, o las cosas que ve no son tan brillantes o coloridas como solían verse, una catarata puede haberse desarrollado en uno o ambos ojos. Muchas personas describen la visión con cataratas como algo similar a ver a través del parabrisas sucio de un auto.
Al principio de su desarrollo, es posible que usted no note ningún cambio en su visión. Pero a medida que la catarata progresa, puede empezar a encontrar que interfiere con sus actividades diarias. Por medio de un examen ocular completo, su médico oftalmólogo puede decirle si las cataratas u otro problema son causa de su pérdida de visión.
Mientras que las cataratas son una de las causas más comunes de pérdida de visión, especialmente a medida que envejecemos, pueden tratarse con cirugía. En la mayoría de casos son parte del proceso normal de envejecimiento, entonces no son reversibles. Tampoco hay medicamentos ni gotas para los ojos que hagan desaparecer las cataratas. La cirugía es el único tratamiento. Una vez que se diagnostican cataratas, el oftalmólogo debe observar con regularidad si hay cambios en su visión.
Progresión de los síntomas de catarata
El procedimiento de cirugía de cataratas
El procedimiento más común utilizado para la extracción de las cataratas es llamado facoemulsificación.
Después de hacer una pequeña incisión en el borde de la córnea, se inserta un instrumento pequeño que utiliza ultrasonido de alta frecuencia, el cual rompe el centro del cristalino opaco y cuidadosamente lo succiona hacia afuera.
Después de que el cristalino opaco haya sido removido, el cirujano lo reemplazará con un lente intraocular (LIO). El nuevo lente transparente permite que la luz pase y se enfoque adecuadamente. El LIO se convierte en una parte permanente del ojo. Cuando el lente intraocular está en su lugar, el cirujano cierra la incisión.
Tipos de lentes intraoculares
Antes de que los lentes intraoculares se desarrollaran, las personas debían usar anteojos muy gruesos o lentes de contacto especiales para poder ver después de una cirugía de catarata. Ahora, con el reemplazo de lente de cataratas, varios tipos de implantes de LIO están a disposición.
Al igual que el lente natural del ojo, un LIO enfoca la luz que entra en su ojo a través de la córnea y la pupila hacia la retina. Igual que unos anteojos recetados, su LIO tendrá la prescripción adecuada para darle la mejor visión posible.
Lentes monofocales
La mayoría de las personas que eligen LIOs monofocales los hacen graduar para visión a larga distancia y usan anteojos para la lectura y otras actividades que requieren ver de cerca.
Lentes multifocales
La presbicia es una condición que nos afecta a todos en algún momento después de los 40 años de edad, cuando el cristalino del ojo se vuelve menos flexible y hace que la visión de cerca sea más difícil, especialmente cuando hay poca luz. Ya que la presbicia hace difícil ver claramente los objetos cercanos, incluso personas sin cataratas necesitan lentes para leer o una forma equivalente de corrección de la visión. Estos nuevos tipos de LIOs reducen o eliminan la necesidad de usar anteojos.
En un lente multifocal, una serie de zonas focales o anillos es diseñada dentro del LIO. Dependiendo de dónde se concentre la luz entrante a través de las zonas, el paciente puede tener la habilidad de ver objetos cercanos y lejanos con claridad. El éxito en el implante de éstos LIOs es diferente en cada persona, y depende del tamaño de sus pupilas y otros factores de la salud de los ojos.
Algunos efectos secundarios tales como el deslumbramiento o la presencia de halos alrededor de las luces, o una disminución de la agudeza visual (sensibilidad al contraste) pueden ocurrir, especialmente de noche o cuando hay poca luz. La mayoría de la gente se adapta y no se preocupa por estos efectos, pero aquellos que conducen automóvil de noche con frecuencia o tienen un trabajo que requiere un enfoque de visión de cerca, podrían sentirse más satisfechos con LIOs monofocales.
Lentes tóricos
Es un LIO monofocal con corrección para el astigmatismo incorporado en el lente. El astigmatismo es una condición del ojo que distorsiona o dificulta la capacidad de ver los objetos cercanos y distantes, dando una imagen borrosa. Por lo general, los pacientes con grados altos de astigmatismo quedan más satisfechos con LIOs tóricos.
Lentes de rango extendido
Es un LIO monofocal con corrección para el astigmatismo incorporado en el lente. El astigmatismo es una condición del ojo que distorsiona o dificulta la capacidad de ver los objetos cercanos y distantes, dando una imagen borrosa. Por lo general, los pacientes con grados altos de astigmatismo quedan más satisfechos con LIOs tóricos.
Capsulotomía posterior con YAG láser
Después de una cirugía de extracción de cataratas, el oftalmólogo coloca una lente intraocular artificial en la cápsula que solía sostener el cristalino natural. Con el tiempo, esta cápsula puede volverse opaca, lo que causa visión borrosa, deslumbramiento o dificultad para ver con claridad.
La capsulotomía posterior con láser YAG se realiza de manera ambulatoria y generalmente toma solo unos minutos. El procedimiento involucra el uso de un láser YAG para crear una abertura pequeña y precisa en la cápsula opaca, permitiendo que la luz pase a través de la lente intraocular y restaurando la visión.
El láser YAG emite pulsos de energía concentrada para realizar esta abertura sin la necesidad de incisiones quirúrgicas, y el paciente generalmente experimenta una mejora inmediata en la visión después del procedimiento. Es un procedimiento seguro y efectivo que suele tener pocos riesgos y complicaciones, aunque en algunos casos pueden surgir efectos secundarios leves como aumento temporal de la presión ocular o visión borrosa.
Es esencial que este procedimiento sea realizado por un oftalmólogo experimentado y que se realice un seguimiento cuidadoso después de la capsulotomía posterior con láser YAG para asegurar una recuperación exitosa.
Retina
Maculopatía
La mácula es una zona de la retina que se localiza en la parte posterior del ojo y es el área especializada en la visión central. Las enfermedades que afectan a la mácula se denominan Maculopatías.
Degeneración macular relacionada con la edad (DMRE)
– Afecta a mayores de 50 años. El riesgo de padecerla aumenta con la edad.
– Se trata de un proceso degenerativo, de lenta evolución, que afecta la mácula, el área especializada en la visión central.
– La mácula es una pequeña área de la retina (5-6 mm de diámetro), ubicada entre las arcadas vasculares temporales.
Causas:
Aún no se han dilucidado por completo. Se trata de una etiología multifactorial, que incluye factores hereditarios (es importante conocer si sus padres o abuelos padecieron de ésta enfermedad), así como también factores ambientales, como el estilo de vida (mala alimentación, falta de ejercicio regular, y sobre todo, el tabaquismo).
Síntomas iniciales:
– Visión borrosa.
– Incapacidad para visualizar o reconocer las caras de la gente a la distancia.
– Dificultad en la transición entre ambientes luminosos a ambientes tenues.
– Necesidad de luz más intensa para la lectura.
– Visión ondulada de las líneas rectas.
Tipos de DMRE
85-90%: DMRE Seca. Afecta ambos ojos, aunque suele progresar primero en uno, y luego en el otro. Es por este motivo, que puede pasar desapercibida inicialmente. Presenta evolución lenta, hacia su estadío final, conocido como atrofia geográfica. Esto implica la pérdida progresiva de las células que componen el epitelio pigmentario de la retina, generando áreas de falta de visión central (escotomas).
10-15%: DRME Húmeda. Se caracteriza por la presencia de vasos que invaden la retina, generando filtración de fluido y sangrado a nivel macular. Sus síntomas iniciales incluyen disminución súbita de la visión central, metamorfopsias (líneas que aparentan deformadas y onduladas) y, finalmente, formación de cicatrices.
Diagnóstico de DMRE
Controles anuales oftalmológicos. En caso de realizarse el diagnóstico de DMRE, el especialista determinará la frecuencia de los controles. Es importante conocer si presenta antecedentes familiares de DMRE, y, en tal caso, comunicárselo a su oftalmólogo de cabecera.
Tratamiento
DMRE seca:
El tratamiento en la maculopatía seca es la fotobioestimulación (VALEDA) que se recomienda repetir cada 4-5 meses. También se recomienda tomar vitaminas. Los pacientes deben realizar controles periódicos oftalmológicos cada 3 meses con una tomografía de coherencia óptica (OCT). En los controles se le entregará una grilla cuadriculada, denominada, grilla de Amsler, para que el paciente pueda realizar autocontroles, en forma semanal. Si de una semana a otra, nota alguna deformación en el cuadriculado, que no estaba en el control previo, deberá presentarse antes de la fecha pautada al control. Es fundamental realizar cambios en el estilo de vida, entre ellos, dejar de fumar, si lo hiciera; realizar ejercicio en forma regular; así como también incluir en su dieta habitual, abundantes verduras de hojas verdes.
DMRE húmeda:
en la actualidad se dispone de tratamiento, destinado a “secar” la mácula húmeda. Se trata de inyecciones intravítreas (dentro del ojo), realizadas en quirófano, con anestesia tópica, de una sustancia antiangiogénica, es decir, que su objetivo es frenar la generación de los vasos que generan fluido y sangrado en la mácula. Usualmente se realizan 3 aplicaciones mensuales y, según la evolución de cada persona, se determinará la frecuencia con la que se debe realizar las inyecciones para cumplir el objetivo. En algunos casos, se logra espaciar las aplicaciones de manera progresiva, siguiendo el protocolo denominado “Treat and Extent” (Trato y extiendo) y, en otros, se sigue el protocolo “PRN” (Pro re nata), que implica realizar las inyecciones sólo cuando sea necesario. El modelo a seguir es determinado por el especialista según el caso particular, otorgando de ésta manera, un tratamiento individualizado.
Membrana epiretinal
Se trata de una membrana que crece sobre la superficie interna de la retina, generalmente sobre la mácula. Puede ser idiopática (causa desconocida), o formarse secundariamente a procesos inflamatorios, traumatismos, oclusiones vasculares retinianas, y cirugía intraocular.
Síntomas En casos leves, puede ser asintomático. En casos acentuados, con afectación del área macular, pueden experimentar metamorfopsias (deformaciones y ondulaciones en líneas rectas), micropsias (apariencia más pequeña de lo que se está observando), diplopía monocular (visión doble con el ojo afectado). La disminución de la visión es variable.
Tratamiento Si la visión es buena, y el paciente está asintomático, o con sintomatología leve, lo recomendable es la observación, y realización de controles periódicos. En casos de disminución de visión acentuada, o sintomatoogía importante, se puede optar por resecar en forma quirúrgica dicha membrana.Desprendimiento de retina
El desprendimiento de retina es una condición oftalmológica seria en la que la capa sensible a la luz en la parte posterior del ojo, conocida como la retina, se separa de su posición normal. La retina es fundamental para la visión, ya que convierte la luz en señales eléctricas que se transmiten al cerebro a través del nervio óptico.
Existen tres tipos principales de desprendimiento de retina: – Desprendimiento de retina regmatógeno: Se produce cuando hay un agujero, desgarro o ruptura en la retina que permite que el líquido del ojo (humor vítreo) pase por ese espacio, separando así la retina de la capa subyacente. – Desprendimiento de retina traccional: Esto ocurre cuando tejidos fibrosos tiran de la retina, separándola de su posición normal. Puede ser resultado de condiciones como la diabetes, donde la formación de tejido fibroso anormal en el ojo ejerce tracción sobre la retina. – Desprendimiento de retina exudativo: Es menos común y se desarrolla debido a la acumulación de líquido debajo de la retina sin la presencia de desgarros o agujeros. Puede ser causado por enfermedades inflamatorias o tumores oculares.
Los síntomas comunes de un desprendimiento de retina pueden incluir visión de destellos de luz, sombras o manchas repentinas en el campo visual, visión borrosa o una cortina o velo que parece cubrir una parte del campo visual.
El tratamiento del desprendimiento de retina a menudo requiere intervención médica urgente para prevenir la pérdida permanente de la visión. Los métodos de tratamiento pueden incluir: – Cirugía: La técnica utilizada dependerá del tipo y la gravedad del desprendimiento. Algunas opciones quirúrgicas incluyen la vitrectomía, donde se extrae el humor vítreo y se reemplaza con un líquido especial para aplanar la retina, y la fotocoagulación láser o crioterapia para sellar desgarros o agujeros. – Retinopexia pneumática: En algunos casos específicos, se puede usar un gas o burbuja de aire para empujar la retina hacia su posición correcta y mantenerla en su lugar mientras cicatriza.
El tratamiento adecuado depende de la evaluación individual de cada paciente y debe ser realizado por un oftalmólogo especializado en enfermedades de la retina. Es crucial buscar atención médica inmediata si se experimentan síntomas que puedan indicar un desprendimiento de retina para evitar complicaciones visuales graves.
Fotocoagulación con láser Argón
El láser de argón es una herramienta terapéutica utilizada en oftalmología para tratar diversas afecciones de la retina y del ojo en general. Se utiliza en diferentes procedimientos debido a su capacidad para sellar vasos sanguíneos anormales, eliminar tejido o realizar fotocoagulación.
En el contexto de la retina, el láser de argón se emplea para tratar condiciones como la retinopatía diabética, los vasos sanguíneos anormales (neovascularización) y algunas formas de desprendimiento de retina. – Retinopatía diabética: En esta enfermedad, los vasos sanguíneos de la retina pueden sufrir cambios que resultan en fugas o la formación de nuevos vasos débiles y anormales. El láser de argón se utiliza en la fotocoagulación panretiniana para sellar estos vasos sanguíneos anormales y detener la progresión de la enfermedad. – Neovascularización: En casos de neovascularización patológica, donde se forman nuevos vasos sanguíneos anormales y frágiles en la retina (como en la degeneración macular relacionada con la edad o la oclusión venosa retiniana), el láser de argón puede ser utilizado para destruir o cauterizar estos vasos, evitando así el sangrado o el desarrollo de complicaciones más graves. – Desprendimiento de retina: En ciertos tipos de desprendimiento de retina, particularmente cuando hay pequeños desgarros o agujeros, el láser de argón puede ser utilizado en la fotocoagulación para sellar estas áreas y evitar la progresión del desprendimiento.
El procedimiento con láser de argón es generalmente indoloro y se realiza en el consultorio del oftalmólogo. Se enfoca la luz láser en las áreas específicas de la retina que requieren tratamiento, y el calor generado por el láser coagula o sella los tejidos anormales.
Es importante señalar que el uso del láser de argón en la retina es una técnica especializada que requiere habilidad y experiencia por parte del oftalmólogo para obtener resultados efectivos y evitar daños adicionales a la retina. Siempre se debe seguir el plan de tratamiento recomendado por el especialista y programar exámenes de seguimiento según sea necesario para evaluar la respuesta al tratamiento.
Agujero macular
Se trata de un agujero de espesor completo en la mácula, generalmente vinculado con la separación del gel vítreo del área macular. También se ha relacionado con traumatismos. En general, es unilateral.
Síntomas Variable según la severidad del cuadro. Muchos casos son asintomáticos, y otros presentan disminución importante de visión central, así como también metamorfopsias (deformación y ondulación de líneas rectas).
Tratamiento En casos leves, se puede optar por la observación. Fases más avanzadas requieren la realización de una cirugía de vitrectomía con colocación de gas adentro del ojo, como medio de tamponaje. El gas habitualmente se reabsorbe dentro de los 60 días, y, mientras dure dentro del ojo, la visión será sumamente borrosa. A medida que se va reabsorbiendo, el paciente comenzará a ver mejor. Es muy importante que las primeras semanas, mientras el gas permanece en el ojo, el paciente mire para abajo la mayor cantidad de horas posibles para que el gas tapone sobre el área del agujero.
Es fundamental aclarar que el gas presenta un efecto expansivo, por lo que, mientras persista dentro del ojo, está absolutamente contraindicado viajar en avión. En muchos casos se requiere de reintervenciones para conseguir el cierre completo del agujero macular, utilizando como tamponaje el aceite de silicón que, luego de unos meses, deberá ser aspirado del ojo.
Retinopatía diabética
La retinopatía diabética, es la enfermedad ocular diabética más común. Ocurre cuando hay cambios en los vasos sanguíneos en la retina. A veces, estos vasos pueden hincharse y dejar escapar fluidos, o inclusive, taparse completamente. En otros casos, nuevos vasos sanguíneos anormales crecen en la superficie de la retina.
La retina es una capa fina de tejido sensible a la luz que cubre la parte posterior del ojo. Los rayos de luz se enfocan en la retina, donde son transmitidos al cerebro e interpretados como imágenes. La mácula es un área muy pequeña en el centro de la retina. La mácula es el área responsable por la visión detallada, permitiéndonos leer, coser o reconocer una cara. La parte alrededor de la retina, llamada retina periférica, es responsable por la visión lateral o periférica.
Generalmente, la retinopatía diabética afecta a ambos ojos. Las personas con retinopatía diabética a menudo no se dan cuenta de los cambios en su visión durante las primeras etapas de la enfermedad. Pero, a medida que avanza, la retinopatía diabética usualmente causa una pérdida de visión que en muchos casos no puede ser revertida.
Existen dos tipos de retinopatía diabética: De fondo o retinopatía diabética no proliferativa (RDNP)
Retinopatía diabética no proliferativa (RDNP) Es la etapa más temprana de la retinopatía diabética. Cuando existe esta condición, los vasos sanguíneos deteriorados permiten un escape de fluidos de sangre dentro del ojo. Ocasionalmente, depósitos de colesterol u otras grasas de la sangre pueden entrar en la retina.La RDNP puede causar cambios en los ojos, incluyendo:
Microaneurismas: Unas pequeñas protuberancias en los vasos sanguíneos de la retina que con frecuencia dejan escapar líquidos.
Hemorragias de la retina: Unas pequeñas manchas de sangre que entran a la retina.
Exudados duros: Es la inflamación o engrosamiento de la mácula a causa de escapes de líquido de los vasos sanguíneos de la retina. La mácula no funciona correctamente cuando está inflamada. El edema macular es la causa más común de pérdida de la visión durante la diabetes.
Exudados macular: Es la inflamación o engrosamiento de la mácula a causa de escapes de líquido de los vasos sanguíneos de la retina. La mácula no funciona correctamente cuando está inflamada. El edema macular es la causa más común de pérdida de la visión durante la diabetes.
Isquemia macular: Los pequeños vasos sanguíneos (capilares) se cierran o se tapan. Su visión se torna borrosa ya que la mácula no recibe suficiente sangre para funcionar correctamente. Muchas personas con diabetes tienen RDNP ligera, lo que por lo general no afecta la visión. Sin embargo, si su visión se ve afectada, es como resultado de un edema macular y una isquemia macular.
Retinopatía diabética proliferativa (RDP) La retinopatía diabética proliferativa (RDP) sucede principalmente cuando muchos de los vasos sanguíneos de la retina se tapan, impidiendo un flujo suficiente de la sangre. En un intento de suministrar sangre a la zona donde los vasos originales se han tapado, la retina responde creando nuevos vasos sanguíneos. Este proceso se llama neovascularización. Sin embargo, los nuevos vasos sanguíneos también son anormales y no proporcionan a la retina el flujo sanguíneo adecuado. A menudo, los nuevos vasos van acompañados por tejidos cicatrizados que pueden hacer que la retina se arrugue o se desprenda. La RDP puede causar una pérdida de la visión más severa que la RDNP, ya que puede afectar tanto la visión central como la periférica.La RDP afecta la visión de las siguientes maneras:
Hemorragia vítrea: Los nuevos y delicados vasos sanguíneos sangran dentro del vítreo (la sustancia gelatinosa en el centro del ojo), previniendo que los rayos de luz lleguen a la retina. Si la hemorragia es pequeña, es posible que usted vea algunas nuevas manchas oscuras y flotantes. Una hemorragia muy grande puede bloquear la visión, permitiéndole sólo ver la diferencia entre claro y oscuro. Una hemorragia vítrea por sí sola no causa una pérdida de visión permanente. Toda vez que la sangre desaparece, la visión puede volver a su estado anterior, a menos que la mácula se haya dañado.
Desprendimiento de la retina por tracción: Cuando el tejido de una cicatriz producida por una neovascularización se encoge, la retina se arruga y puede desprenderse de su posición normal. Estas arrugas maculares pueden distorsionar la visión. Pérdidas de visión más graves pueden ocurrir si la mácula o áreas grandes de la retina se desprenden.
Glaucoma neovascular: Si una serie de vasos de la retina se cierra, una neovascularización en el iris (la parte coloreada del ojo) puede ocurrir. Cuando esta condición existe, los nuevos vasos sanguíneos pueden bloquear el flujo normal de líquido en el ojo. La presión en el ojo aumenta, lo que presenta una condición particularmente grave que causa daños al nervio óptico.
Oclusiones venosas retinales
Una oclusión venosa es el bloqueo de una vena, generando un impedimento del drenaje de la sangre que la arteria lleva al ojo, generando sangrados, inflamación, y pérdida de flujo sanguíneo a la retina. Suele producirse en gente mayor, con antecedentes de presión arterial elevada, y arteriosclerosis. En otros casos, puede ocurrir en forma secundaria a desórdenes de la coagulación, vasculitis, y se ha vinculado también al uso de anticonceptivos orales. Puede afectarse una rama venosa, o la vena central de la retina, generando un cuadro más severo.
Síntomas Disminución brusca e indolora de la visión, generalmente comprometiendo parte del campo visual.
Tratamiento Dependiendo del cuadro clínico, existen diversas alternativas de tratamiento que incluyen la terapia antiangiogénica, láser sobre la retina, y en casos específicos de edema macular vasculopático refractario a los tratamientos previos, el uso de corticoides intravítreos de liberación prolongada (OZURDEX). Para prevenir la repetición de éste tipo de eventos vasculares es fundamental un chequeo clínico general para evaluar los factores de riesgo cardiovasculares que contribuyeron al evento (presión arterial, arteriosclerosis).
Síndrome de tracción vitreomacular
Se produce por adherencia y tracción del vítreo (el gel que rellena y da forma al ojo) sobre la mácula.
Síntomas En casos leves, puede ser asintomático. En casos acentuados, puede experimentar metamorfopsias (deformaciones y ondulaciones en líneas rectas). La disminución de la visión es variable.
Tratamiento En casos leves, con buena visión, y poca sintomatología, puede optarse por la observación, dado que en muchos casos, se produce una separación espontánea de dicha tracción. En casos acentuados, con disminución de visión o sintomatología importante, puede optarse por la realización de una vitrectomía, es decir, a la aspiración del gel vítreo para liberar la tracción sobre la mácula.
El laboratorio Alcon, división Novartis, ha lanzado JETREA® , un tratamiento farmacológico de dosis única para casos seleccionados de Tracción Vitreomacular. Su principio activo es la OCRIPLASMINA, la cual se administra a través de una inyección intravítrea, disolviendo las fibras responsables de la tracción anormal entre el vítreo y la mácula.
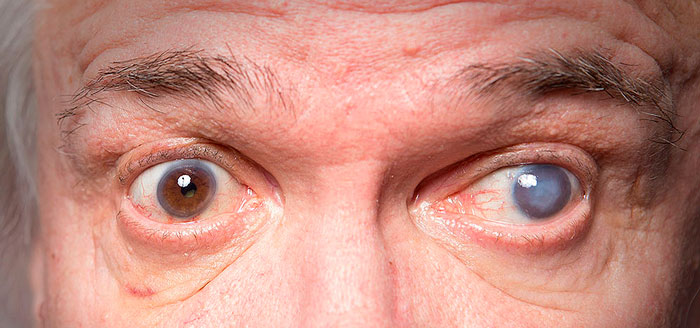
Glaucoma
Aproximadamente la mitad de los pacientes que sufren glaucoma no lo saben. La enfermedad no suele dar síntomas en su comienzo y su tratamiento correcto y precoz puede ayudar a preservar la visión.
Tipos de glaucoma
Glaucoma de ángulo abierto
Se produce cuando la malla trabecular se vuelve menos eficiente en drenar el líquido (humor acuoso). La presión del ojo empieza a aumentar y, esto sostenido en el tiempo, puede producir daño del nervio óptico. El daño del nervio óptico igualmente puede ocurrir con presiones oculares distintas en diferentes personas. El médico es quien deberá establecer cuál es la presión ideal para su ojo. Por otro lado, no solo es importante medir la presión ocular del ojo, y también resulta fundamental, evaluar la visión, sino examinar el nervio óptico para lograr un diagnóstico acertado, y una vez hecho el diagnóstico, el correcto control.
Glaucoma de presión normal
Se considera una presión ¨normal¨ cuando es menor o igual a 21 mmHg. Pero hay ojos con presión ocular baja que sufren de todos modos daño del nervio óptico y pérdida del campo visual (aparición de manchas o zonas negras en la visión). Del mismo modo, la hipertensión ocular es la condición donde la presión del ojo es mayor a 21 mmHg, pero sin daño del nervio óptico ni del campo visual. Se consideran sospechosos de glaucoma y deben controlarse de cerca.
Glaucoma de ángulo estrecho o “cerrado”
Sucede cuando las estructuras oculares responsables del drenaje del líquido intraocular están muy estrechas y el iris (lo que da color a los ojos) bloquea la malla de drenaje. Si este ángulo de drenaje se llegara a bloquear completamente, la presión ocular aumentaría súbitamente produciendo un ATAQUE AGUDO O CRISIS aguda de glaucoma o presión ocular. Los síntomas son dolor ocular severo que irradia a la frente y hacia la cabeza, ojo muy rojo, visión borrosa, disminución de la visión, visión de halos o arco iris alrededor de las luces, cefalea, náuseas y vómitos. Un ataque de glaucoma agudo es una EMERGENCIA MÉDICA y requiere de tratamiento urgente.
Glaucoma secundario
Cuando es secundario a otra patología ocular como por ejemplo: traumatismo, tratamiento con corticoides, tumores, síndrome de exfoliación del cristalino, síndrome pigmentario, etc.
Glaucoma congénito
Es muy raro, aparece entre el nacimiento y los 3 años de edad, y se debe a un defecto de nacimiento en el ángulo del ojo, por un desarrollo defectuoso del mismo, impidiendo la salida del humor acuoso. Los padres comienzan a notar que el niño tiene mucha sensibilidad a la luz (fotofobia), que le lloran lo ojos y que suelen cerrarlos. A medida que la enfermedad avanza los ojos comienzan a verse más opacos y más grandes de lo normal.
Factores de riesgo
– La edad
– Antecedentes de migraña, diabetes y presión arterial baja
– Etnia africana o hispana
– Los asiáticos tienen mayor riesgo de glaucoma de ángulo cerrado
– Hipermetropía, tienen mayor riesgo de ángulo cerrado
– Miopía
– Córnea central delgada
– Presión intraocular alta
– No concurrencia a los controles médicos oftalmológicos
Exámenes complementarios
– Campo visual computarizado: estudio funcional.
– Paquimetría: medición de espesor central corneal.
– OCT (Tomografía de Coherencia óptica) de capas de fibras y células ganglionares: estudio estructural.
– Retinografía color de nervio óptico.
Tratamiento
El tratamiento del glaucoma va a depender del tipo específico de glaucoma y de su gravedad.
Gotas
Son varias las gotas que tenemos a disposición. Resulta de suma importancia que usted le cuente al médico si toma alguna medicación para otra patología general, como diabetes, problemas del corazón, problemas de la sangre, aspirinas, medicación psiquiátrica, etc, para tratar de elegir el medicamento adecuado para usted. Las gotas deben aplicarse siempre, TODOS los días, como sea indicado en cada caso. Nunca suspenda el tratamiento y ante cualquier problema que surja, diríjase rápidamente a la clínica donde lo ayudarán a resolver el problema.
Iridotomía Periférica con Láser Yag
Tratamiento de elección en los glaucomas agudos y como profilaxis del glaucoma agudo en pacientes predispuestos (ángulos estrechos). Consiste en crear un pequeño orificio en la parte más periférica del iris, ya sea en la zona superior o en la zona temporal del mismo, para facilitar el drenaje del humor acuoso. Se realiza bajo gotas de anestesia y con una lupa especial. Luego del procedimiento se indican gotas antiinflamatorias y antiglaucomatosas durante unos días. A veces debe hacerse en más de una sesión para lograr un tamaño adecuado.
Iridoplastía Periférica con Láser Argón
Su función es generar en la parte más periférica de todo el iris, cicatrices redondas para desplazar hacia atrás el iris y lograr un mayor espacio en la parte anterior del ojo. Suele indicarse en Síndrome de Iris en Meseta y a veces puede utilizarse en casos de glaucoma de ángulos cerrados. También se realiza con gotas de anestesia y con una lupa especial.
Trabeculectomía
Es la cirugía convencional del glaucoma, y se realiza cuando los tratamientos anteriores no lograron bajar la presión ocular o, la enfermedad muestra progresión. También se puede realizar en aquellas personas que no puedan afrontar el gasto del tratamiento con gotas o quienes no tengan la capacidad de colocárselas. Consiste en crear una fístula entre el ojo y el espacio subconjuntival (por encima de la zona blanca del ojo), buscando formar una ampolla. Es el procedimiento quirúrgico más común en pacientes con glaucoma, pero su rol está constantemente evolucionando. Estudios han demostrado que aquellos pacientes que se presentan con un glaucoma más avanzado, ya de inicio, presentan una progresión de su deterioro del campo visual mucho más lenta si se elige primero, realizar la cirugía, antes que comenzar con las gotas, pero es una decisión a tomar dependiendo de cada caso. Se puede realizar con anestesia tópica en gotas o con anestesia parabulbar. Es una cirugía ambulatoria, y suelen retirarse del quirófano con un parche compresivo del ojo operado. Durante la cirugía, se suelen utilizar sustancias especiales (antimetabolitos) para disminuir la cicatrización posoperatoria. Además, son muy importantes los cuidados posoperatorios, muchas veces hay que cortar suturas, y colocar inyecciones de antimetabolitos en la pared ocular para mantener la funcionalidad de la ampolla de filtración a largo plazo.
Válvula de Ahmed
Tradicionalmente se usaron para casos donde la cirugía convencional no funcionaba, glaucomas complejos como el inflamatorio, el neovascular o el traumático. Desde la publicación de un estudio donde compararon ambas cirugías como cirugía inicial, muchos optan por la colocación de estas válvulas como primera elección como cirugía del glaucoma. La válvula tiene un tubo de silicona conectado a un plato epiescleral o explante, hecho en distintos tamaños y materiales según el modelo y marca. Los materiales son biocompatibles, pero puede formarse una cápsula fibrovascular densa (quiste de Tenon) alrededor de la misma. Se realiza bajo anestesia parabulbar. El cuadrante más utilizado es el temporal superior, pero pueden colocarse otras válvulas adicionales de ser necesario en otros cuadrantes. Este tipo de válvulas pueden sufrir un periodo hipertensivo entre la semana 4 y 16 posteriores a la cirugía a medida que se forma la cápsula. Es importante estar atentos a esta fase, para poder agregar tratamiento con gotas hipotensoras de ser necesario.
Cirugía del Canal de Schlemm
Son la canaloplastía, el uso de Trabectome y la colocación del iStent, de reciente aprobación para su uso en nuestro país, pero muy utilizada en todo el mundo. Tienen indicación en casos muy específicos de glaucoma. El médico le irá explicando la mejor opción para su caso.
SLT (Trabeculoplastia Selectiva con Láser)
Es un método seguro para el tratamiento de hipertensión ocular en pacientes con ángulo abierto. Actúa a nivel de la malla trabecular, aumentando la permeabilidad y drenaje del humor acuoso, disminuyendo la presión intraocular.
Láser Ciclofotocoagulación Transescleral (Cyclo G6)
Este láser actúa sobre las células del cuerpo ciliar, provocando una disminución de la producción del humor acuoso. Este procedimiento se realiza en quirófano con anestesia local (peribulbar).


Córnea
La córnea es uno de los lentes que forman parte del ojo. Como todo lente, requiere una forma adecuada y transparencia. En los casos en los que se ven alteradas cualquiera de estas dos variables, la visión se verá comprometida. Cuando no se puede mejorar con anteojos, se requiere de técnicas quirúrgicas llevadas a cabo por un cirujano experimentado. Para esto es imprescindible una exhaustiva evaluación del paciente, acompañada por estudios complementarios que son necesarios para la indicación adecuada de tratamientos.
Transplante de córnea
Se indica en aquellas situaciones en las que existe una opacidad corneal producto de un traumatismo, infecciones o enfermedades que alteran la transparencia de la misma. También en ectasias como en queratoconos muy avanzados y en los que no han sido exitosos otros métodos menos invasivos.
Queratoplastía penetrante
Consiste en el trasplante del espesor total de la córnea. Se utiliza una córnea donante que ha sido elegida para cada caso particular.
El procedimiento se lleva a cabo en quirófano, con anestesia local. Se sutura la córnea donante con puntos, los cuales comienzan a retirarse 3 a 4 meses luego de la cirugía. El tiempo de recuperación es lento y se requieren controles exhaustivos para evaluar la evolución y signos de rechazo.
Injerto Lamelar (DSAEK, DMEK, DALK)
La córnea es un tejido formado por varias capas distribuidas en forma regular. Esta es la base para la realización de los injertos laminares, en la que se extrae la capa afectada y se reemplaza con tejido proveniente de un donante, dejando parte de la córnea sana del paciente. La indicación de los trasplantes endoteliales (DSAEK/DMEK) es, en aquellos casos, en los que existe una falla de la función de las células que se encargan de mantener transparente la córnea (células endoteliales). La diferencia entre DSAEK y DMEK es que en la primera se incluyen más capas (endotelio, Descemet y parte del estroma). El DMEK solo incluye endotelio y Descemet, es decir, se trasplantan menos capas. Una de las indicaciones más frecuentes es en la distrofia de células endoteliales, como por ejemplo la distrofia de Fuchs. Existe un procedimiento en el cual se realiza trasplante laminar profundo de córnea con técnica de “Big Bubble” (DALK). Está indicado en aquellas patologías en las cuales está alterada la parte anterior de la córnea, pero el endotelio es normal, como es en el Queratocóno y algunos tipos de distrofias. En este caso, se separa parte de las capas de la córnea con una burbuja de aire y se trasplanta el botón donante. Los beneficios del injerto laminar a diferencia del injerto de córnea completa, son varios, entre los más importantes: disminuye el tiempo de recuperación visual, el astigmatismo posterior y el riesgo de rechazo corneal.
Anillos intracorneales
El queratocono es una enfermedad en la que se ve alterada la forma de la córnea adquiriendo el aspecto de un cono. Esto provoca una deformidad de la misma con la consecuente alteración visual.
La colocación de anillos intracorneales es un procedimiento que se realiza en quirófano, bajo anestesia local. El objetivo de la cirugía es modificar la curvatura de la córnea, regularizándola y aplanándola, mediante la tensión que generan los anillos. De esta manera disminuye la deformación provocada por la ectasia corneal.
El procedimiento consiste en labrar túneles corneales donde se introducen los anillos, los cuales se colocarán, adaptados según la necesidad de cada paciente. El paciente requerirá controles periódicos luego de la cirugía.
Crosslinking
Es un método que consiste en realizar nuevos enlaces moleculares con el fin de reforzar el colágeno corneal debilitado en patologías como el queratocono. El tratamiento debe realizarse en el ámbito quirúrgico, con estricto cuidado de la antisepsia. Se prepara al paciente con anestésicos tópicos 10 minutos antes de desepitelizar. Se instilariboflavina 0,1% cada 3 minutos durante 30 minutos. Luego se irradia con luz ultravioleta durante 10 minutos. Posteriormente se lava y se coloca una lente de contacto. El tratamiento en el posoperatorio se realiza mediante antibióticos y antiinflamatorios en colirio. El crosslinking se indica en todos aquellos pacientes con queratocono o ectasias corneales progresivas, y con espesor de córnea mayor de 400 micrones.
Resultados que se esperan obtener:
– Desaceleración de la evolución de la ectasia corneal.
– Aplanamiento del cono y disminución de los valores queratométricos.
– Mejora en la agudeza visual corregida.
Cirugía refractiva
LASIK
La técnica LASIK (Laser-Assisted In Situ Keratomileusis), se trata de una cirugía refractiva con tecnología de avanzada que dura pocos minutos, es ambulatoria y bajo anestesia tópica. Su utilidad consiste en mejorar la calidad visual de una persona con miopía, astigmatismo o hipermetropía.
En el procedimiento se realiza un flap fino y articulado sobre la córnea, permitiendo moldear su curvatura con láser según la necesidad del paciente eliminando las aberraciones ópticas. Luego de realizar el moldeado, el flap es reposicionado, donde se adhiere y funciona como un vendaje natural.
Para poder realizar este tipo de cirugía se deben cumplir ciertos requisitos. Es indispensable tener una córnea de cierto grosor, que sea regular y que tenga una curvatura adecuada. Además, hay situaciones especiales en las cuales no se recomienda realizar este procedimiento, el cirujano evaluará cada caso en particular para determinar cual es el mejor tratamiento.
Para evaluar si la córnea es apta para el procedimiento contamos con estudios complementarios como la Paquimetría, Topografía y Pentacam. En caso de no cumplirlas se podrán evaluar otras técnicas, como PRK.
PRK
El PRK (Photorefractive Keratectomy) es otro procedimiento refractivo utilizado para corregir problemas de la visión, como la miopía, hipermetropía y astigmatismo. La técnica consiste en realizar un desbridamiento epitelial superficial y luego aplicar láser sobre la córnea para moldear según el objetivo buscado, sin necesidad de realizar el flap. Luego se coloca una lente de contacto terapéutica que posteriormente se retirará dentro de la primera semana. La ausencia del flap corneal, hace que postoperatorio sea ligeramente más prolongado y la recuperación visual más lenta que con LASIK.
Los resultados finales son comparables con LASIK, pero reservamos esta técnica para casos particulares donde no se puede realizar LASIK.
ICL
La lente intraocular fáquica de cámara posterior, conocida como ICL (Implantable Collamer Lens) es un tipo de lente que se coloca dentro del ojo para corregir errores refractivos como la miopía, hipermetropía y astigmatismo.
En esta técnica, la córnea no es modificada y se conserva el cristalino. La lente es implantada detrás del iris y por delante del cristalino. Esta técnica es ideal en personas con errores de refracción elevados y cuando no se pueda realizar cirugías con láser sobre la córnea, permitiendo óptima calidad visual.
El procedimiento se hace con anestesia local y es ambulatorio. Las lentes ICL están hechas de un material biocompatible llamado colámero, que es altamente resistente y compatible con el tejido ocular. Estas lentes son plegables y se pueden insertar a través de una pequeña incisión, lo que reduce la necesidad de realizar una incisión más grande en la córnea.
Una ventaja de las lentes ICL es que son reversibles. Si en el futuro cambia la prescripción ocular o se desea retirar la lente, se puede realizar una cirugía adicional para extraerla o reemplazarla por otra lente ICL.
Es importante destacar que el procedimiento de implantación de lentes ICL es una cirugía, donde existen riesgos potenciales asociados a las ICL y debe ser realizado por un oftalmólogo especializado en cirugía de segmento anterior. Cada caso es único y el oftalmólogo determinará si las lentes ICL son apropiadas en función de las características individuales de la persona.
Facorrefractiva
Es importante tener en cuenta que la cirugía facorrefractiva es un procedimiento más complejo que combina dos técnicas quirúrgicas y debe ser realizado por un oftalmólogo especializado en cirugía de segmento anterior y refractiva. Cada caso debe ser evaluado individualmente para determinar la idoneidad y las mejores opciones de tratamiento.
Plástica y estética ocular
Ptosis palpebral
Se la define como la imposibilidad de elevar el párpado superior adecuadamente. Existen formas leves, en donde el párpado no tapa la pupila, y formas severas en donde el ojo está completamente tapado. Existen diversas causas, entre ellas la blefarochalasis (exceso de piel palpebral), un estiramiento del tendón que une el párpado con el músculo que lo eleva, enfermedades musculares o neurológicas, etc.
La ptosis adquirida se puede corregir mediante una cirugía palpebral para ajustar el tendón o, una blefaroplastia, en caso que sea por motivo estético. Existen varias técnicas para realizarla y en la mayoría de los casos no quedan cicatrices. Es una cirugía ambulatoria, con anestesia local y con un posoperatorio corto.
Entropión/Ectropión
Entropión
El entropión es una mala posición del párpado el cual se encuentra dirigido hacia el ojo. Esto hace que las pestañas rocen la córnea produciendo sensación de cuerpo extraño y posible riesgo de generase úlceras e infecciones con intenso dolor.
La forma más común de entropión es la Involucional, generada por la laxitud de los tendones del párpado. Suele ser muy molesto para el paciente, y el tratamiento es quirúrgico. Se realiza bajo anestesia local, y el porcentaje de éxito de la misma es mayor al 95%, restituyendo la función normal del párpado.
Ectropión
El ectropión es, al igual que el entropión, una patología del borde palpebral. La causa más frecuente es la Involutiva (debido a la edad), donde ocurre una hiperelasticidad de los tejidos perioculares. Entre otras causas, también está la parálisis facial. En el ectropión, el párpado se evierte hacia fuera dejando de estar en contacto con el globo ocular y el ojo no logra un buen cierre. A largo plazo, puede traer consecuencias graves por exposición, ya sea irritación, queratitis y úlceras crónicas.
En este caso lo que se realiza es una cirugía para restablecer la posición palpebral normal, realizando la técnica de tira tarsal lateral, estirando y anclando el párpado en su ángulo lateral. Se realiza con anestesia local y dura aproximadamente 30 min.
Chalazión
El chalazión es una lesión palpebral benigna y muy frecuente. Se produce luego de un orzuelo mal tratado o sin tratamiento. Es una lesión tipo quiste que se puede encontrar ya sea en el párpado superior o inferior, y en algunos casos resulta molesto.
Se realiza la cirugía de chalazión en quirófano bajo anestesia local. Es una cirugía simple, fácil y rápida de realizar que no cursa con posoperatorio.
Tumores palpebrales
Pueden ser benignos (como los papilomas y quistes) o malignos (carcinomas de piel). Aparecen por lo general en el borde del párpado y puede o no afectar las pestañas. En caso de sospecha de malignidad, hay que tomar una biopsia para definir el tratamiento a seguir. Suelen necesitar reconstrucciones posteriores del párpado.
Dermatochalasis severa
Exceso de piel sobre los párpados. No afectan la altura del mismo, pero pueden generar disminución del campo visual superior cuando el exceso es severo y toca las pestañas. Se lo denomina pseudoptosis.
Parálisis facial
Patología no frecuente que genera una parálisis de los músculos de la cara (más frecuente hemifacial). Debe ser tratada en conjunto con neurología, y en caso de secuelas funcionales como lagoftalmos (imposibilidad para cerrar el párpado de manera completa) o ptosis, se puede hacer cirugía reconstructiva.
Blefaroespasmo
Es un espasmo patológico de los músculos de alrededor del ojo. Los pacientes que lo sufren refieren una disminución notoria en su calidad de vida. Se realiza toxina botulínica para mejorar el espasmo.
Blefaroplastia superior y/o inferior
Cuando hay exceso de piel y bolsas grasas perioculares se realiza este procedimiento. El paciente refiere sentirse con la mirada cansada y un peso sobre los ojos. Se logra un resultado estético óptimo y natural.
Toxina botulínica (Botox)
Se utiliza para mejorar las arrugas de expresión del tercio superior de la cara (patas de gallo, frente y del ceño). Actúa paralizando los músculos.
Vías lagrimales
Estenosis del punto lagrimal/canalicular
Es la consecuencia de la inflamación crónica del punto lagrimal y el canalículo. La causa más frecuente es la conjuntivitis crónica. El paciente refiere lagrimeo esporádico. Se resuelve de manera quirúrgica abriendo el punto lagrimal, y en caso que haga falta, colocando un implante transitorio en el canalículo.
Obstrucción de la vía lagrimal
Es la obstrucción alta o baja del conducto lagrimal. Existen múltiples causas que la generan, y el síntoma principal es la epifora (lágrimas que caen a la mejilla) crónica que no resuelve con tratamiento local. Se diagnostica en el consultorio con el especialista, y el tratamiento es quirúrgico (DCR). En caso de que haya infección (dacriocistitis), se indica tratamiento con antibióticos orales y locales aparte de la cirugía.
Canaliculitis
Infección del canalículo lagrimal (superior o inferior). Genera mucho malestar y dolor en el canto interno del ojo, y a veces puede haber secreción purulenta. El tratamiento es quirúrgico.
Sondaje lagrimal
El sondaje de la vía lagrimal es un procedimiento médico que se realiza para tratar la obstrucción de los conductos lagrimales, que son los conductos que drenan las lágrimas desde la superficie del ojo hacia la nariz. Esta obstrucción puede causar síntomas como lagrimeo constante, secreción ocular, infecciones recurrentes y molestias en el área alrededor de los ojos.
El sondaje de la vía lagrimal es una técnica que busca abrir o desbloquear los conductos lagrimales obstruidos para restaurar el drenaje normal de las lágrimas. Se lleva a cabo con anestesia local y generalmente se realiza en un entorno ambulatorio.
El procedimiento implica el uso de instrumentos delgados y flexibles llamados sondas. Estos se introducen a través de los puntos lagrimales en el párpado y se avanzan cuidadosamente a lo largo de la vía lagrimal obstruida. Dependiendo de la ubicación y la severidad de la obstrucción, se pueden utilizar sondas de diferentes tamaños y materiales para limpiar y dilatar los conductos bloqueados.
El sondaje de la vía lagrimal es una opción de tratamiento inicial para las obstrucciones lagrimales. Sin embargo, en algunos casos, puede ser necesario repetir el procedimiento o considerar otras opciones de tratamiento si la obstrucción persiste. En casos más graves o persistentes de obstrucción lagrimal, puede ser necesaria una cirugía más invasiva, como la dacriocistorrinostomía (DCR), para crear un nuevo canal de drenaje para las lágrimas.
Este procedimiento suele ser eficaz y puede aliviar los síntomas asociados con la obstrucción de la vía lagrimal, mejorando la calidad de vida del paciente al restaurar el drenaje normal de las lágrimas desde los ojos hacia la nariz.
Dacriocistorinostomía (DCR)
La dacriocistorrinostomía (DCR) es un procedimiento quirúrgico oftalmológico diseñado para tratar la obstrucción crónica y persistente de la vía lagrimal, específicamente cuando está localizada en la zona del saco lagrimal, que es la porción inferior de la vía lagrimal. Esta obstrucción puede causar síntomas molestos como lagrimeo constante, secreción ocular, infecciones recurrentes y molestias alrededor de los ojos debido a la incapacidad del sistema de drenaje lagrimal para funcionar correctamente.
El objetivo principal de la DCR es crear una nueva vía de drenaje para las lágrimas, evitando la zona obstruida. Esto se logra mediante la creación de una conexión directa entre el saco lagrimal y la cavidad nasal, bypassando la obstrucción.
Existen dos tipos principales de DCR:
– DCR externa: Es el tipo más tradicional de DCR y se realiza a través de una incisión en la piel alrededor del área cercana al saco lagrimal. Se crea un conducto nuevo entre el saco lagrimal y la cavidad nasal a través de esta incisión, y se coloca un stent o tubo temporalmente para mantener abierta la nueva vía mientras sana.
– DCR endoscópica transnasal: Este enfoque es menos invasivo y se realiza a través de las fosas nasales, utilizando un endoscopio para acceder al área del saco lagrimal y crear la conexión entre el saco y la cavidad nasal sin incisiones en la piel. Esta técnica suele ser preferida por algunos cirujanos debido a su menor impacto estético y su potencial para una recuperación más rápida.
El procedimiento DCR se realiza bajo anestesia general o local, dependiendo de la preferencia del paciente y del cirujano. Después de la cirugía, el paciente puede experimentar algo de hinchazón y molestias en la zona tratada, así como cierta secreción nasal durante un tiempo mientras se recupera.
La dacriocistorrinostomía generalmente tiene una alta tasa de éxito para aliviar los síntomas asociados con la obstrucción de la vía lagrimal y mejorar la calidad de vida del paciente al restaurar el drenaje normal de las lágrimas. Sin embargo, como con cualquier procedimiento quirúrgico, existen riesgos potenciales, como infección, hemorragia, cicatrización anormal o recurrencia de la obstrucción.
Es crucial que este procedimiento sea realizado por un oftalmólogo o un cirujano especializado en cirugía lagrimal con experiencia en este tipo de intervención para obtener los mejores resultados posibles y minimizar los riesgos asociados.
Órbita
Orbitopatía distiroidea
Es la consecuencia de la inflamación crónica del punto lagrimal y el canalículo. La causa más frecuente es la conjuntivitis crónica. El paciente refiere lagrimeo esporádico. Se resuelve de manera quirúrgica abriendo el punto lagrimal, y en caso que haga falta, colocando un implante transitorio en el canalículo.
Tumores de glándula lagrimal
Inflamación local de la glándula lagrimal (en el ángulo superior externo del párpado). Siempre se debe tomar biopsia para descartar algún proceso inflamatorio o maligno.
Tumores orbitarios
Depende de su tamaño y localización, puede generar o no síntomas. El más frecuente es la proptosis. Se requiere de imágenes como la Tomografía de órbita para definir el mejor tratamiento a seguir.
Evisceración y enucleación
Tanto la evisceración como la enucleación oftalmológica son procedimientos quirúrgicos realizados en casos específicos para tratar afecciones graves o traumas en el ojo que pueden comprometer la salud ocular o causar dolor significativo. Ambos procedimientos involucra la extirpación del globo ocular, pero difieren en la forma en que se llevan a cabo y en qué parte del ojo se conserva.
Enucleación oftalmológica: – Este procedimiento implica la extracción completa del globo ocular, incluyendo la esclerótica (la capa blanca del ojo) y el contenido intraocular (retina, nervio óptico, etc.). – Se realiza principalmente en casos de tumores oculares malignos, traumatismos graves, infecciones graves e incontrolables, o en situaciones donde el ojo ha sufrido daños irreparables que amenazan la salud general del paciente. – Durante la enucleación, se coloca un implante esférico (usualmente de material biocompatible) en el espacio dejado por el globo ocular para mantener la forma natural de la órbita y permitir el movimiento de los músculos oculares. – La enucleación a menudo se realiza bajo anestesia general y requiere de cuidados posteriores para garantizar una recuperación adecuada y para adaptarse a una prótesis ocular (ojo artificial) que se coloca sobre el implante para restaurar la apariencia estética.
Evisceración oftalmológica: – A diferencia de la enucleación, en este procedimiento se elimina el contenido intraocular del globo ocular, pero se conserva la esclerótica y parte de la conjuntiva (el tejido que cubre la superficie del ojo). – La evisceración se considera en casos específicos de enfermedades oculares como infecciones graves, ciertos tipos de tumores o traumatismos que afectan el contenido intraocular, pero donde la estructura externa del ojo permanece saludable. – Después de la evisceración, se coloca un implante en el espacio intraocular dejado por la extracción del contenido del ojo. La conjuntiva se sutura para cerrar el área quirúrgica. – Al igual que con la enucleación, se necesita una prótesis ocular (ojo artificial) para mantener la estética facial y, en algunos casos, ayudar a la función muscular y movilidad del ojo.
Tanto la enucleación como la evisceración oftalmológica son procedimientos complejos que requieren la atención de un cirujano oftalmológico experimentado. Estos procedimientos se consideran como último recurso cuando otras opciones de tratamiento no son viables para preservar la visión o la salud ocular del paciente. El seguimiento postoperatorio es esencial para asegurar una recuperación adecuada y para garantizar un ajuste apropiado de la prótesis ocular.
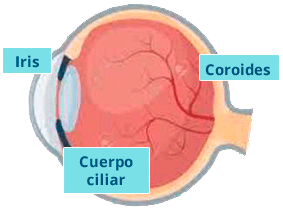
Uveítis
Es una inflamación intraocular que afecta a la úvea, formada por el iris, cuerpo ciliar y coroides.
Puede ser:
– Anterior: Cuando afecta el iris y cuerpo ciliar.
– Media: Cuando afecta la parte plana (parte del cuerpo ciliar).
– Posterior: Cuando compromete la coroides y la retina.
– Panuveitis: Cuando todo el ojo está inflamado.
Su origen puede ser:
– Infeccioso: Causada por un virus (por ejemplo herpes), bacterias (por ejemplo tuberculosis), micótica (por ejemplo cándida) o por parásitos (por ejemplo toxoplasmosis).
– Inmunológico/inflamatorio: En general asociadas a patologías como la Enfermedad de Behcet, vasculitis, o propias del ojo.
– Traumático: Luego de una contusión.
La uveítis se presenta con dolor ocular, fotofobia, disminución de la agudeza visual, mayormente enrojecimiento en el ojo y a veces se asocia a la cefalea. Se puede presentar en forma aguda y puede reincidir con recurrencias o transformarse en crónica.
Su diagnóstico se hace en la consulta oftalmológica y con análisis para averiguar la causa. El tratamiento médico es con colirios o aplicaciones en forma local. Si es necesario se hace tratamiento sistémico por vía oral con drogas antiinflamatorias, antibióticos y/o antivirales según el agente responsable. Es importante el control periódico y concurrir al médico al aparecer los síntomas.
Superficie ocular
Ojo seco
Es de las patologías oculares más frecuentes y que en sus formas moderadas a severas , puede alterar la calidad de vida del paciente. El síntoma patognomónico es la “sensación de arenilla”.
El ojo seco puede ser provocado por múltiples causas, entre ellas autoinmunes, medicamentosas, infecciosas, postquirúrgicas, etc. Existen diversos estudios para clasificar la patología y así poder orientar el tratamiento que más se adecue al paciente.
Conjuntivitis crónica
Inflamación de la conjuntiva, multifactorial, que no responde al tratamiento clásico de conjuntivitis. Tanto en su forma infecciosa como no infecciosa, es relativamente frecuente.
Presenta un amplio abanico de cuadros, de gravedad muy diferente. Son pacientes que suelen tener secreción, lagrimeo y ojo rojo por varias semanas. Hay que realizar estudios para determinar la causa y poder tratarla.
Alergias oculares
Patología cada vez más frecuente. Se puede asociar a síntomas de alergia general, como rinitis, estornudos o rash cutáneo. Se manifiesta con un cuadro de conjuntivitis con picazón, lagrimeo y enrojecimiento ocular. Se trata de manera local y sistémica.
Rosácea
Es un trastorno inflamatorio crónico que afecta la piel y los ojos. Se asocia a disfunción de las glándulas sebáceas de la cara, cuero cabelludo y hombros. A nivel oftalmológico, se manifiesta con un cuadro de ojo seco de tipo evaporativo con secreción excesiva de sebo causando blefaritis seborreica crónica recidivante. En el borde palpebral se pueden observar telangiectasias, distorsión, alteraciones y disfunción de las glándulas de meibomio que pueden predisponer a tener orzuelos a repetición y síntomas de ojo seco. El cuadro puede progresar generando otras alteraciones en la superficie ocular de distinta gravedad.
Es importante realizar controles oftalmológicos frecuentes para diagnosticar a tiempo y poder brindarle al paciente alivio de sus síntomas, mejorar su calidad de vida y evitar las consecuencias de esta patología a nivel ocular como atrofia glandular, aumento de la sintomatología de ojo seco, fibrosis conjuntival, cicatrización y vascularización corneal pudiendo causar disminución visual.
Blefaritis y meibomitis
Son patologías del borde palpebral, y la causa más frecuente de ojo seco. Afectan la calidad de la lágrima ya sea por inflamación de las Glándulas de Meibomio, o de la base de las pestañas. Puede a su vez, generar enrojecimiento del borde del párpado, picazón, caída de pestañas y orzuelos.
En casos crónicos que no mejoran con higiene palpebral y tratamiento local, se puede realizar IPL (luz pulsada intensa) para drenar las glándulas de los parpados.
